«In Luzern kommen jährlich ca. 2000 Kinder zur Welt», sagt Marco Stücheli, Kommunikationsleiter am Luzerner Kantonspital LUKS. «Zählen wir die angeschlossenen Spitäler in Zug, Schwyz, Altdorf, Stans, Sarnen, Wolhusen, Sursee und dem Tessin hinzu, sind es ca. 7500 Kinder, die in unserem Einzugsgebiet zur Welt kommen. Circa 600 dieser Kinder sind Frühgeburten. So genannte Frühchen.»
Über diese Kinder sprach DeinAdieu mit Dr. Markus Hodel, Chefarzt Geburtszentrum und Fetomaternale Medizin Frauenklinik Luzern sowie Co-Leiter Perinatalzentrum Luzern.
Dr. Hodel können Sie eine Frühgeburt mit Medikamenten etwas hinausschieben?
Dr. Markus Hodel: Die Prävention von Frühgeburten ist ein wichtiges medizinisches Thema. Ja, es birgt eine gesellschaftliche Dimension. Wenn eine Frau vorzeitige Wehen erleidet und sich der Muttermund öffnet, ist es durch Gabe von sogenannten Tokolytica, also Wehenhemmern möglich, die Geburt für sicher 48 Stunden, teilweise sogar länger hinauszuzögern.
Das gelingt in jedem Fall?
Meist, auf jeden Fall mit grosser Wahrscheinlichkeit. Dieses Hinauszögern der Geburt ist deshalb wichtig, weil in diesen 48 Stunden eine Organ- und insbesondere eine Lungenreifung der gefährdeten Feten erfolgen kann.
Wie lässt sich die Lunge reifen?
Diese Lungenreifung besteht aus einer Gabe von Steroiden, die wir der Mutter über ihre Venen oder die Muskulatur verabreichen. Das Blut der Mutter transportiert es dann über die Plazenta und die Nabelschnur zum Kind. Dort gelangt dieses Steroid in die Alveolen, also zu den Lungenbläschen und dient zur Stabilisation deren Wände.
Dann ist das Frühchen bereit für die Welt?
Nur so können wir gewährleisten, dass das Kind, falls es zu früh zur Welt kommt, eine suffiziente und bessere Atmung hat, als ohne diese Lungenreifung.
Gleiches gilt für Hirn und Darm.
Ein Frühgeborenes ohne Steroid-Gabe hat ein schlechteres Outcome und ist deshalb «schlechter auf die Welt vorbereitet».
Was sind die Kriterien, damit ein Kind überleben kann?
In einer frühen Schwangerschaftsphase, also etwa in der 22. bis 25. Schwangerschaftswoche, sprechen wir von den Grenzen der Lebensfähigkeit.
Dann spielt die Einstellung der Eltern eine wichtige Rolle.
Auf jeden Fall. In diesen frühen Wochen ist die Einstellung der Eltern sehr wichtig. Wir klären sie auf, informieren sie, wie gross die Möglichkeit ist, dass das Kind überlebt, wir reden über Interventionen an ihrem frühgeborenen Kind. Danach müssen sie sich fragen: Wollen wir uns auf diesen Weg begeben.
Welches sind medizinische Kriterien?
Es ist sicher wichtig, eine abgeschlossene Lungenreifung zu haben, ein geschätztes Kindsgewicht, von etwa 500 Gramm und die Mutter sollte sich ungefähr rund um die 24. Schwangerschaftswoche befinden.
Gibt es nationale, internationale oder gar spitaleigene Richtlinien?
Ja. Es gibt die international bekannte Schweizer Richtlinie: «Perinatale Betreuung an der Grenze der Lebensfähigkeit zwischen der 22. und 26. vollendeten Schwangerschaftswoche». Diese Leitlinie aus dem Jahre 2012 stützt sich auf internationale Daten, etwa aus US-amerikanischen, kanadischen und vielen europäischen Ländern.
Gibt es spitaleigene Richtlinien?
Wir halten uns primär stark an die Schweizer Empfehlungen, an welchen wir mitgearbeitet haben. Wir sind ein Perinatalzentrum und haben uns über Jahre in der Schweiz eine grosse Expertise erworben in der Betreuung von Schwangerschaften, Geburten und Neugeborenen zwischen der 23. und 24. Schwangerschaftswoche.
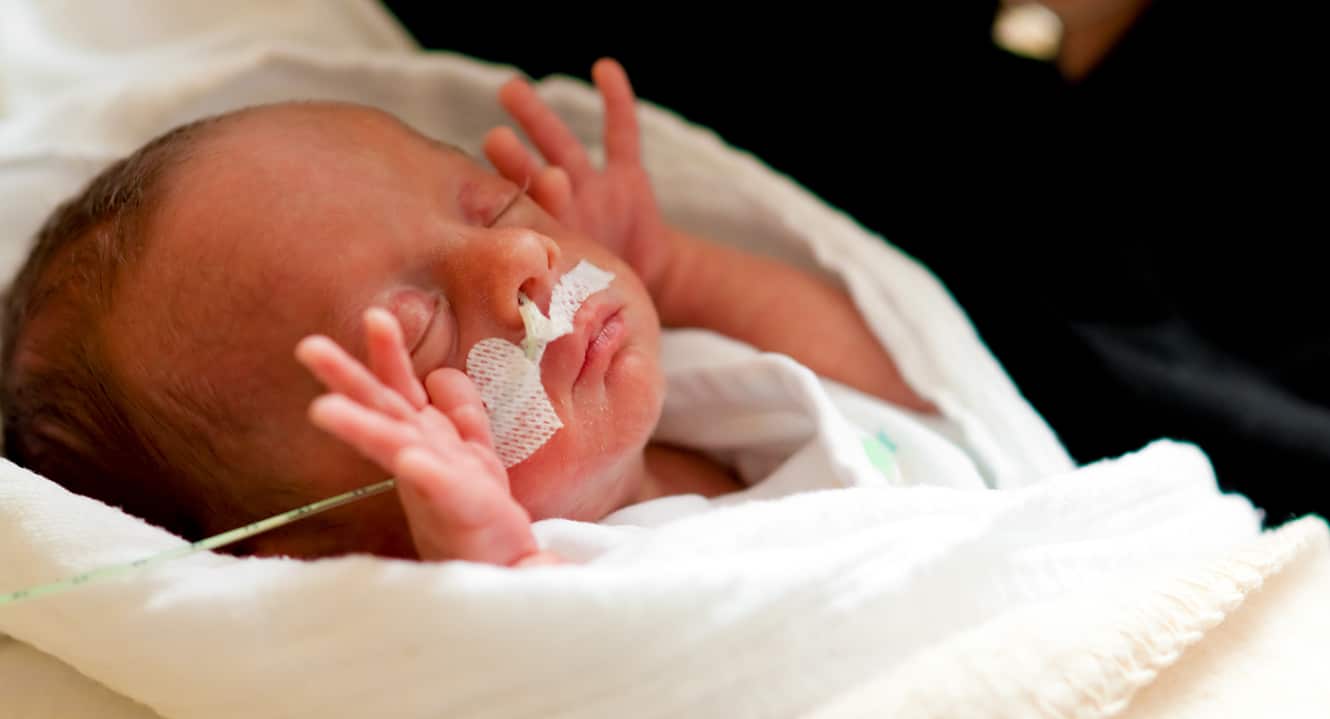
Entscheide fällen Sie interdisziplinär zwischen der 22. und der 24. Schwangerschaftswoche?
Mit den Eltern natürlich und sehr eng zusammen mit allen beteiligten Berufsgruppen: Hebammen, Geburtshelfer, Neonatologen Dieser gemeinsam getroffene Entscheid ist schlussendlich immer individuell und weicht gelegentlich von den rein fiktiven Grenzen der Leitlinien ab.
Wann setzen Sie und Ihr Team all die ärztliche und pflegerische Kunst ein, damit ein Frühchen überleben kann und gesund bleibt?
Nun, überleben und gesund überleben, sind zwei verschiedene Dinge. Definitiv kann ich sagen, dass wir am Perinatalzentrum Luzern bei einem Gestationsalter von 24 + 0 Schwangerschaftswochen alles für das Frühgeborene machen – vorausgesetzt die Eltern sind einverstanden.
«Alles» heisst …?
Das sind die geburtsmedizinische Massnahmen, also auch ein Not-Kaiserschnitt sowie alle intensivmedizinischen Therapien, die ein extrem frühgeborenes Kind gleich nach der Geburt braucht.
Wer bestimmt über Leben und Tod?
Nie eine einzelne Person. Primär sind es die Eltern. Sie lassen wir nie allein. Sie werden betreut durch ein Team, bestehend aus Hebammen, Intensiv-Kinderpflegenden, Geburtshelfern und Neonatologen. Wir informieren und beraten.
Eltern und Team entscheiden?
Entscheidungen über Leben und Tod, also ob wir überhaupt therapieren, ob Therapien weitergeführt werden, sind immer Teamentscheidungen. Sie erfolgen nach ethischen Grundsätzen.
Manchmal macht es keinen Sinn, ein Leben zu retten. Was tun Sie dann? Stellen Sie die Beatmungsmaschine ab oder schalten Sie die lebensrettende Technik schon gar nicht ein?
Die Basis für ein verantwortungsvolles Vorgehen setzt sich zusammen aus der Kenntnis aktueller, nach Gestationsalter abgestufter Mortalitäts- und Morbiditätsstatistiken, sowie deren Beeinflussung durch pränatal eruierbare Zusatzfaktoren wie fetales Gewicht und Geschlecht. Wir wollen wissen, ob die Lungenreifungsinduktion erfolgt ist oder nicht. Ob es eine Mehrlings- oder Einlingsschwangerschaft ist. Bei all diesen Gedanken wenden wir anerkannte ethische Grundprinzipien an.
Das hilft den Eltern?
Gelingt dieses Zusammenspiel, holen wir sie mit ins Boot, und sie lassen sich darauf ein, bei primär aussichtsloser kindlicher Ausgangslage nicht auf lebensrettende Massnahmen zu setzen, also lebensrettende Technik gar nicht anzuwenden.
Eltern wollen doch das Überleben des Kindes sichern …
Aus diesem Grund entscheiden Eltern gelegentlich primär für geburtsmedizinische Interventionen und neonatologische Intensivtherapie.
Und wenn das Kind leidet?
Dann müssen Eltern zusammen mit dem betreuenden Team erkennen, dass das durch die Therapie zugemutete Leiden, angesichts der sehr ungünstig gewordenen Prognose, unverhältnismässig geworden ist. In solche Situationen verlieren die intensivmedizinischen Massnahmen ihren Sinn und andere Aspekte der Betreuung, Linderung von Schmerzen und Leiden werden prioritär.
Wenn sich der Tod meldet?
Verzichten wir primär oder sekundär auf lebensrettende Massnahmen, dann unternehmen wir alles, um dem Kind ein menschenwürdiges Sterben zu ermöglichen und die Eltern in der Sterbebegleitung zu unterstützen.
Glauben Ihnen die Eltern oder zweifeln sie?
Ich erlebte viele solchen Situationen in den letzten 20 Jahren, und darum weiss ich, dass es immer mehrere dieser vorgeburtlichen Gespräche braucht, sofern die Zeit dazu vorhanden ist.
Eltern wünschen sich, dass ihr Kind gut lebt.
Natürlich. Häufig weisen sie in einer ersten Kontaktaufnahme vieles von sich. Sie wollen es nicht hören, wollen daran glauben, dass das Kind gut überleben kann.
Wann können sie die schwere Situation annehmen?
Gelegentlich braucht es schon nach sechs bis acht Stunden ein weiteres Gespräch. Bei der ersten Begegnung waren die Eltern möglicherweise gar nicht fähig, die Informationen aufzunehmen. Erst wenn sie die schwierige Situation der drohenden Frühgeburt annehmen, werden Eltern bereit, jetzt Fachpersonen zuzuhören und gezielt Fragen zu stellen.
Ist es voraussehbar, dass eine werdende Mutter ein «Frühchen» gebärt?
Jein: Die fetomaternale Medizin hat in den letzten Jahren grosse Fortschritte gemacht. Wir wissen heute, dass eine schwangere Frau, die bereits eine Frühgeburt erlebt hat, ein grosses Risiko hat, erneut ein Frühchen zu gebären.
Dann gibts während der Schwangerschaft mehr Kontrollen?
Engere Intervalle helfen, diese Frühgeburtsrisiken besser zu erkennen. Dann können wir sie mit Medikamenten und anderen Interventionen verhindern.
Was sind andere Risikosituationen für Frühgeburtlichkeit?
Dazu zählen etwa Zwillinge und Mehrlinge. Ein hohes Alter der Gebärenden, bereits vorbestehende medizinische Erkrankungen der Schwangeren, etwa Herz-, Zuckererkrankungen, rheumatologische Erkrankungen, Nierenerkrankungen.
Wann ist ein Frühchen in der Regel über den Berg?
Dies kann ich nicht generell beantworten. Können doch Frühchen noch weitere Komplikationen machen und damit eben auch mal in einer 28. oder 29. Schwangerschaftswoche noch schwerer erkranken, etwa durch eine Infektion eines Katheters.
Was können Sie generell sagen?
Erreicht ein Kind die 25. Schwangerschaftswoche, ist meist mit einem Überleben des Kindes zu rechnen und werden Komplikationen klar kleiner.
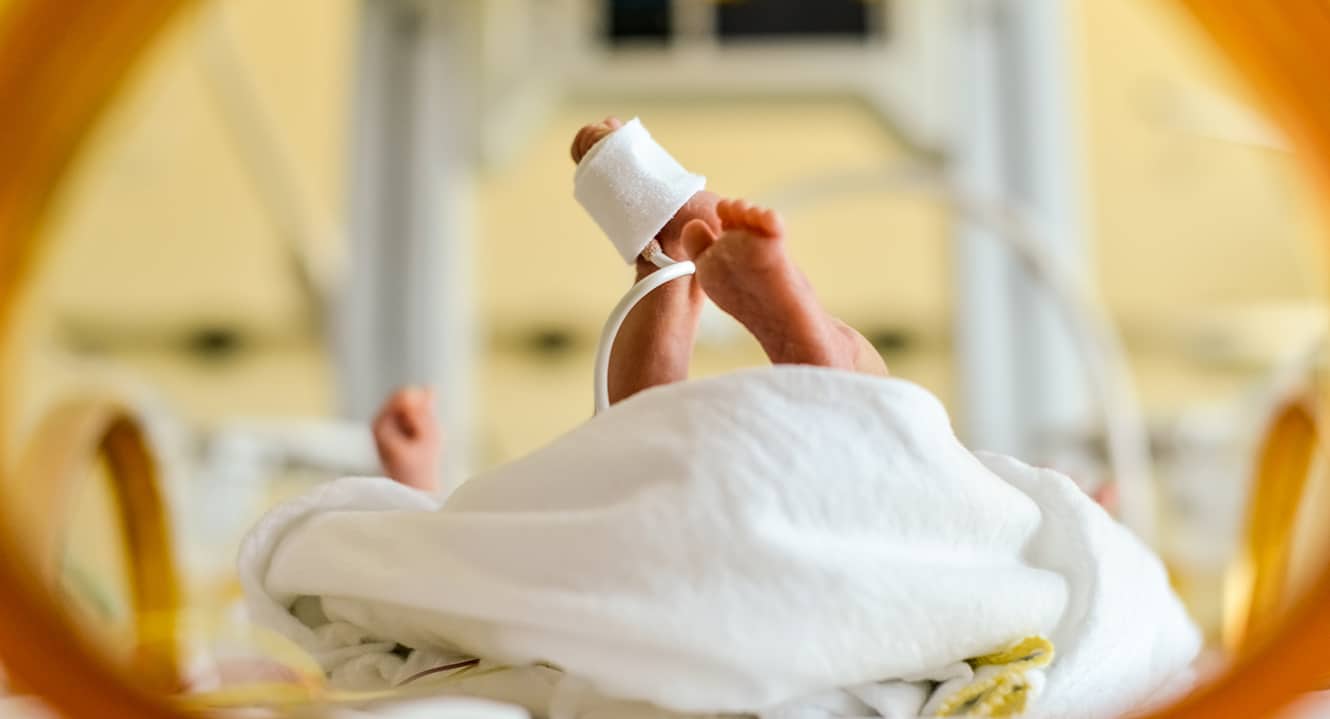
Wie können Sie Hirnschäden nach zu früher Geburt entgegenwirken?
Hier sind die Bücher nicht geschlossen. Seit einiger Zeit wird der schwangeren Frau Magnesium gegeben, um Hirnschädigungen beim Kind vorzubeugen.
Und nach der Geburt?
Postpartal ist ganz wichtig, dass das Kind keine Infektionen entwickelt und deshalb bei bestehenden Infektionen frühzeitig konsequent Antibiotika erhält.
Was ist mit Blutdruckschwankungen?
Die halten wir beim Frühgeborenen möglichst klein, um Hirnschädigungen und Hirnblutungen zu verhindern.
Sind allfällige MRI-Untersuchungen nicht wahnsinnig laut für das Kind?
«Frühchen» oder Neugeborene sind meist narkotisiert. Nur so ist es möglich, ein MRI-Bild zu erhalten. Das Kind hört also nichts.
Erhält ein Frühchen abgepumpte Muttermilch?
Alle Frühchen bekommen Muttermilch. Wenn die Mutter sie nicht selber produzieren kann, bieten wir dem Kind Muttermilch aus der Milchküche an. Dort arbeiten wir eben gespendete Muttermilch auf. Diese unterstützt vor allem die Darmtätigkeit und die Darmschonung der Kinder, denn die ist für die extrem wichtig.
Stimmt es, dass Schwestern und Ärzte auf Neugeborenen-Intensivstationen einem Rechtfertigungsdruck ihres Handelns ausgesetzt sind?
Im Alltag ist dies sicher nicht spürbar. Hier geht es täglich darum, für Mutter und Kind optimale Arbeit zu erbringen. Gelegentlich findet man allerdings auf gesellschaftlicher und politischer Ebene eine mässig grosse Lobby, die sich für die Interessen der Früh- und Neugeborenen einsetzen.
Ist der Aufwand infrage gestellt?
Sicher können Fragen auftauchen, wenn man in der 23. Schwangerschaftswoche alles tut für ein Frühgeborenes. Die Kosten, es am Leben zu erhalten, sind immens.
Dafür haben kaum alle Verständnis?
Gelegentlich gibt es schlecht informierte Politiker oder ökonomisch geschultes Spitalpersonal, das Mühe hat mit solchen Entscheidungen. Für uns Ärzte hat jedes Kind einen Anspruch auf eine Behandlung und Betreuung, die seinen individuellen Bedürfnissen angemessen ist. Unabhängig von seinen Lebens- und Überlebensaussichten.
Sie wollen Leben erhalten?
Das ist die ärztliche Aufgabe. Unter Achtung der Würde des Patienten, seine Grundrechte auf Leben und körperliche Unversehrtheit zu erhalten, seine Gesundheit zu schützen oder wiederherzustellen, sowie Leiden zu lindern und Sterbenden bis in den Tod beizustehen. Mit diesen Grundsätzen arbeiten wir am Perinatalzentrum.
Interview: Dr. Alois Birbaumer und Martin Schuppli | Foto: Peter Lauth
Den zweiten Teil des Interviews lesen Sie hier

Frühchen: Verschiebt sich die Grenze der Lebensfähigkeit?
Für Markus Hodel wurde das «Straf»-Jahr in der Geburtshilfe zum Glücksfall
Markus Hodel, 51, arbeitete 2005 als Assistenzarzt an seiner ersten Stelle in Altdorf auf der Chirurgie. Damals, das wusste er allerdings erst nach dem Stellenantritt, «durfte» der jüngste Assistent immer die Gynäkologie und Geburtshilfe betreuen Und zwar in einjähriger Rotation.»
Was für viele angehenden Chirurgen eine Strafe war, erwies sich für Markus Hodel als Glücksfall. «Obwohl initial widerwillig, konnte ich vor allem dem Fach Geburtshilfe viel abgewinnen. Bereits damals war die Ultraschalldiagnostik und damit die Möglichkeit einer intrauterinen Therapie, also einer Operation in der Gebärmutter während der Schwangerschaft, ein grosses Thema. Von solchen Aussichten und Visionen begleitet, war für mich bald klar, dass ich gerne in den Bereich Risikogeburtshilfe, fetomaternale Medizin und Perinatologie gehen wollte».
Heute ist er Chefarzt des Geburtszentrums und der Fetomaternalen Medizin an der Frauenklinik Luzern und Co-Leiter des Perinatalzentrums Luzern. «Im Perinatalzentrum betreuen wir Schwangere mit Frühgeburtsbestrebungen», sagt der Arzt «sowie Kinder mit Fehlbildungen. Wir betreuen nicht überlebensfähige Kinder, frühgeborene Kinder. Die Frauen betreuen wir in der Schwangerschaft sowie postpartal auf der neonatologischen Intensivstation.
Markus Hodel ist verheiratet und Vater von drei Kindern: Tobias, 19, Lea, 6, und Matthieu, 3 Jahre alt
Luzerner Kantonsspital LUKS
Spitalstrasse, 6000 Luzern 16
Tel. 041 205 11 11




2 Antworten auf „Frühchen: Team entscheidet über Leben und Tod“
Danke Markus für den informellen tollen Beitrag zur Aufklärung des fragilen Themas in der Öffentlichkeit.
Tolles Team im LUKS!! Chapeau fur den super Einsatz!